冬になると増える脳梗塞。
脳梗塞の患者さんはあれ?おかしいな…くらいの症状なので、救急搬送される人よりも自力(タクシーとか自家用車)で救急外来を受診される人が多い印象です。

脳梗塞は早期治療が後遺症に影響します。
救急で、診断→治療の時間が何より大事です!
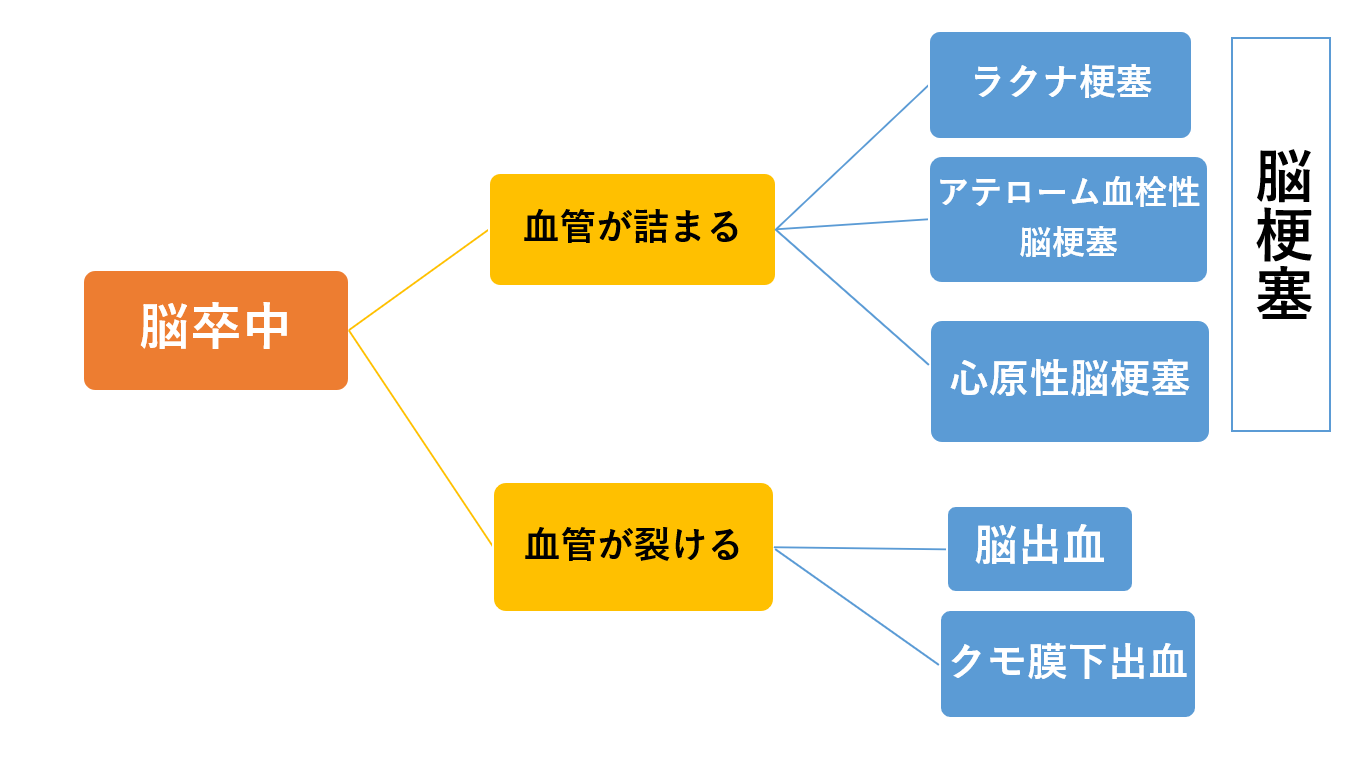
基本知識:脳卒中とは脳血管障害の総称
脳卒中とは、脳血管障害のことを指す総省です。
脳の血管が詰まる(脳梗塞)や血管が裂ける(脳出血)によって、受傷部位から先の血管の血流が乏しくなり、脳の働きに障害をきたした状態を意味します。
脳卒中という診断はありません。
図のように枝分かれし、大きく、脳梗塞・脳出血・クモ膜下出血の3つに分類されます。
脳の部位と役割を整理しよう
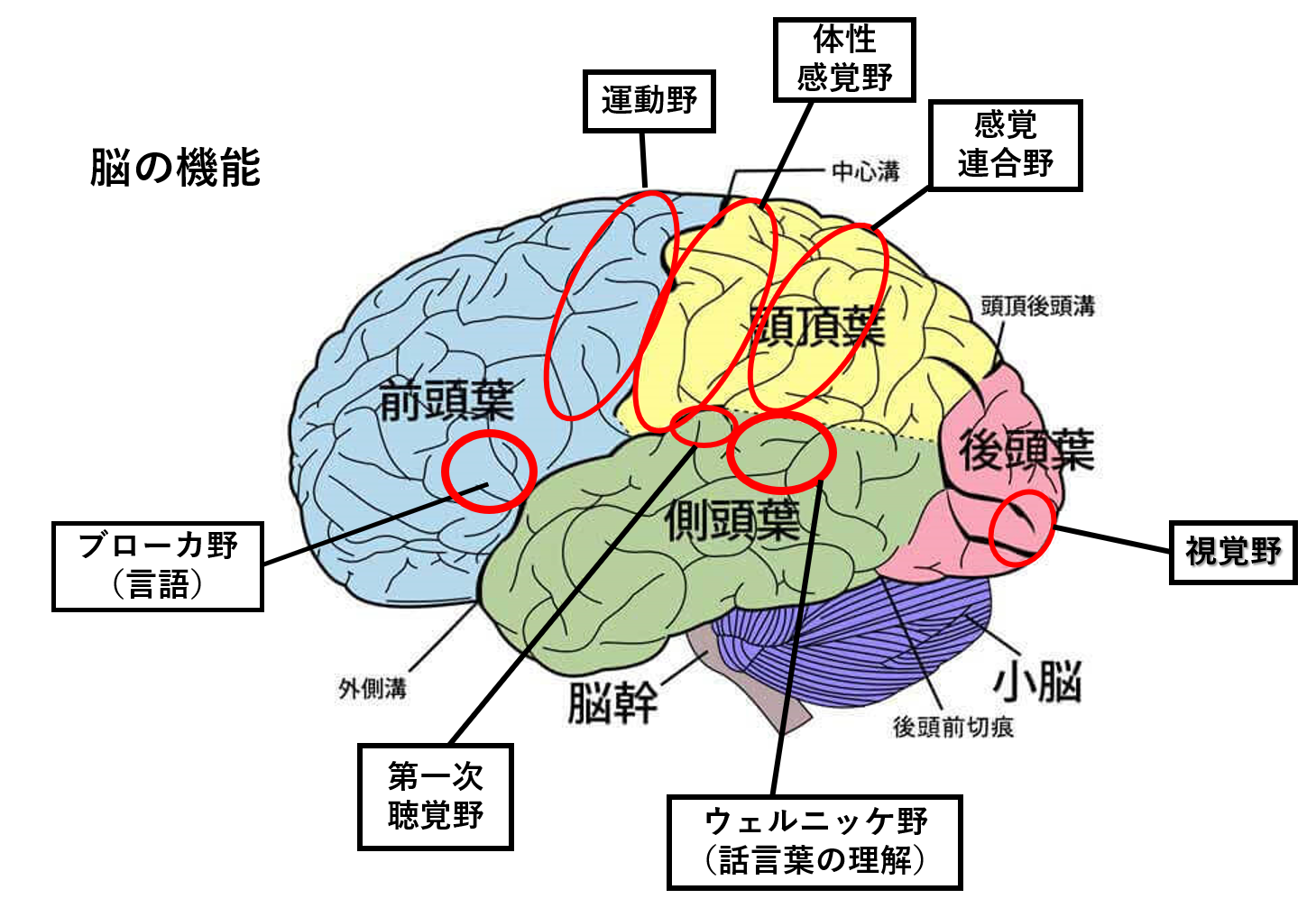
脳梗塞に限りませんが、脳疾患の場合、どの部位で発症したかによって症状が異なります。
脳の部位とそれぞれの役割を理解しておかないと、症状の観察も不十分になりますし、看護目標がずれる可能性があるので基礎知識として大切です。
【脳幹】
脳幹は呼吸や体温など生命をつかさどっています。
脳幹梗塞を起こした場合は生命維持の危険があります。
【頭頂葉】
ゲルストマン徴候(手指失認、左右失認、失書、失算)や高次機能障害を有する。
【前頭葉】
精神機能、運動機能低下、運動性失語
【側頭葉】
感覚失語、記憶障害、聴覚障害
【後頭葉】
視野欠損など視覚に関係する障害
【小脳】
小脳は運動機能をつかさどっており、小脳梗塞では運動障害を生じる。
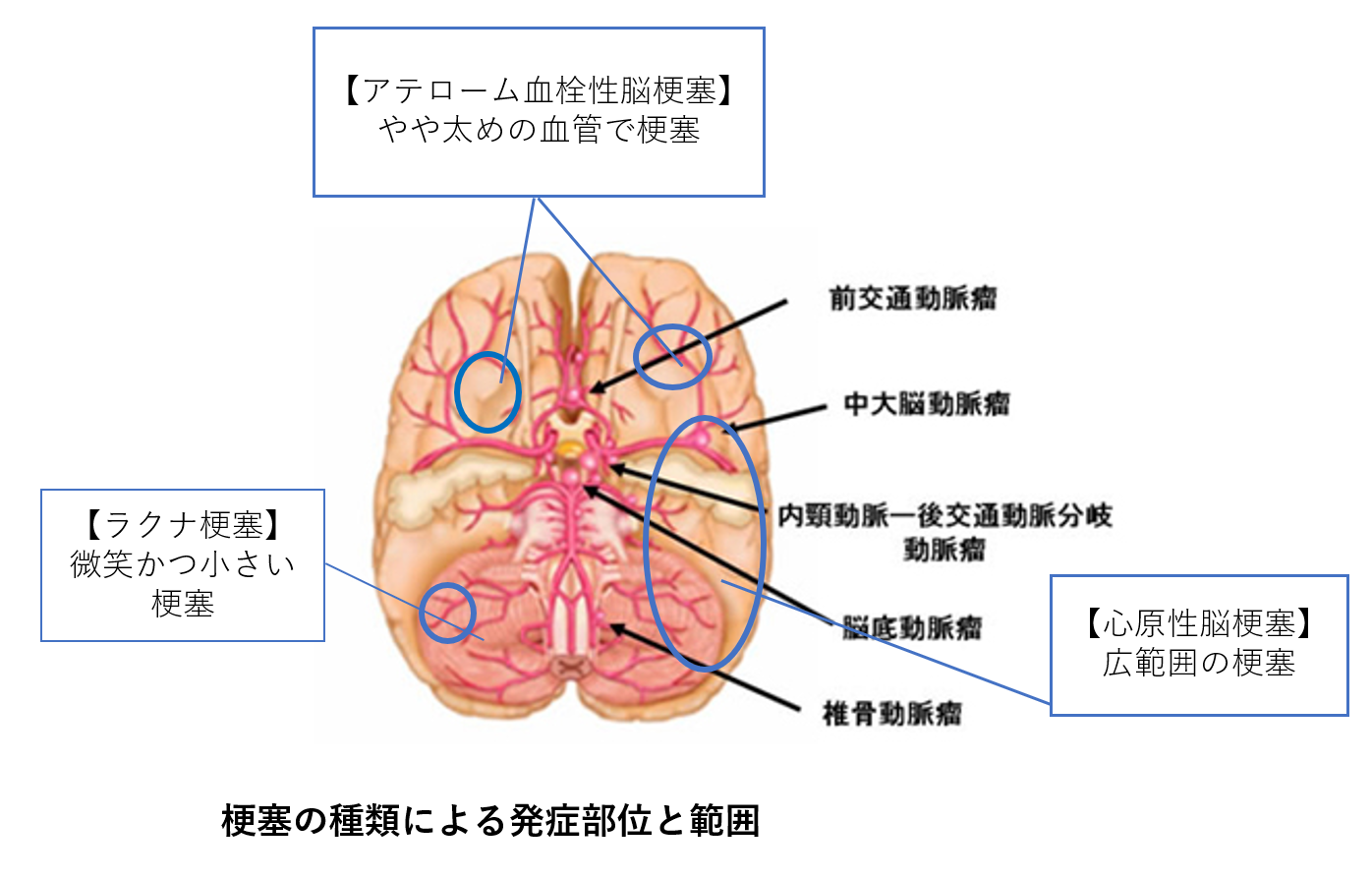
脳梗塞には3種類あります
・アテローム血栓性脳梗塞
・心原性脳梗塞
原因や症状によって上記3つに分かれています。
どの脳梗塞も発症してから治療を開始する時間が短い方が、後遺症の可能性が減ります。
脳神経は血流が乏しくなると神経細胞が破棄され、壊死が広がります。
神経細胞は1度死んでしまうと元には戻らないので、いかに早く梗塞部の血流を再開させるかが、患者のADLに関わります。
脳梗塞の検査と診断
・頭部CT
超急性期や一過性脳虚血発作の場合はCTでは評価できないことがあります。
・頭部MRI・MRA
確定診断には必須です。部位や範囲など詳細にわかります。
脳梗塞をその場で判断する簡易方法
検査をする前に脳梗塞の可能性を示唆する症状の確認方法の紹介です。
指鼻試験
患者に人差し指で自分の鼻と看護師の人差し指を交互にタッチしてもらいます。
看護師は少しずつ指の場所を変えて、患者が迷わず、ぴったりと人差し指でタッチできるかを確認します。左右1回ずつやりましょう。
脳梗塞が疑われる場合は、タッチができず指がそれたり、腕が少しずつ下がります。
バレー徴候
患者に目を閉じてもらい、手のひらを上にし、肘をまっすぐした状態で両手を挙げてもらいます。
脳梗塞が疑われる場合は、手首が回内し手のひらが内側を向いてきたり、片手の方が上がりが悪いことがあります。
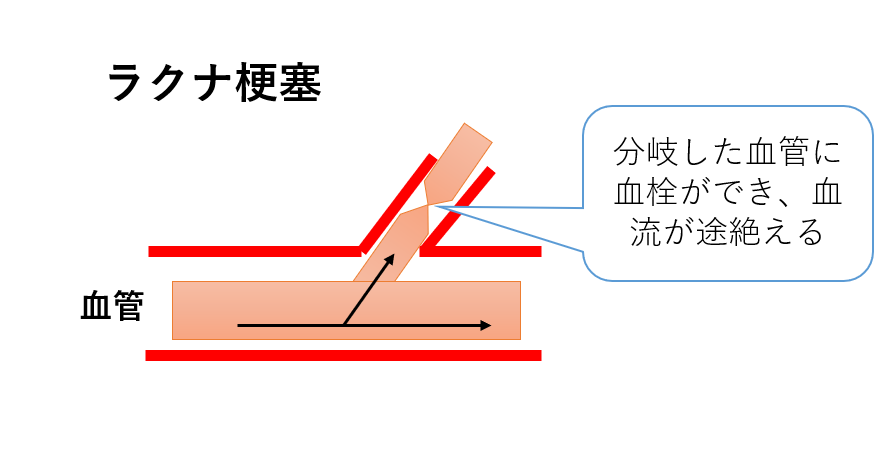
脳梗塞の種類:ラクナ梗塞
日本人に最も多い梗塞です。
原因は高血圧
血管は太い血管からどんどん分岐し細くなっていきます。
脳の細い血管が高血圧のため損傷し、梗塞巣を作り血流が乏しい・全く流れなくなる状態です。
ラクナというのは「小さなくぼみ」という意味で小梗塞と言ったりもします。
ラクナ梗塞の症状
梗塞巣が細い血管なので手が痺れるとか、力が入りにくいなど
比較的症状は軽くリハビリで回復することが期待できます。
梗塞部位により症状は異なり、梗塞部位の働きが障害を負うわけです。
ラクナ梗塞の治療
抗血小板剤の点滴・内服(アスピリン・クロピドグレルなど)治療が中心です。
急性期は虚血状態を回避するために血圧は高めを維持します。
慢性期になると高血圧が原因で脳梗塞になる可能性が高いため、降圧剤による血圧コントロールを開始します。
脳梗塞の種類:アテローム血栓性脳梗塞
頸動脈や頭蓋内の比較的太い血管(中大脳動脈、内頸動脈、椎骨動脈、脳底動脈等)で梗塞巣が作られた状態です。
欧米人に多い特徴があり、日本人では脳梗塞の約20%を占めます。
アテローム硬化によって動脈が狭くなった箇所は血栓の流れが悪くなり、完全に血管が詰まってしまうことや血栓が剥がれてその先の血管で詰まり梗塞巣を形成します。
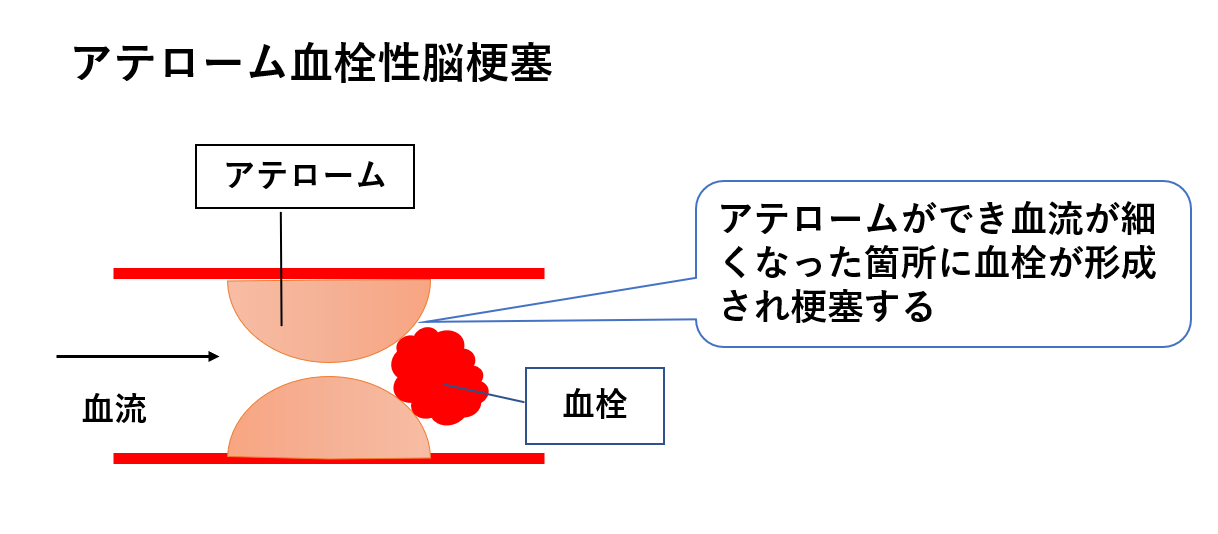
アテローム血栓性脳梗塞は前触れである一過性脳虚血発作を生じている場合が多いと言われています。
その時点で病院を受診すれば太い血管の梗塞を避けるこができますが、一過性なので症状が短時間で回復した場合は気づいても大丈夫だろうと病院へ行かないこともあり、血管が狭窄し脳梗塞へ至るのです。
アテローム血栓性脳梗塞の原因
高脂血症・糖尿病・高血圧が主な原因です。要は生活習慣病です!
これらによって動脈硬化が進むことをアテローム効果と呼びます。
アテローム血栓性脳梗塞の症状
軽症の場合(比較的細い血管の梗塞の場合)片麻痺や感覚障害
梗塞部位により異なるが高次機能障害を伴い後遺症が残る可能性あります。
アテローム血栓性脳梗塞の治療
・(頸動脈狭窄症あり)頸動脈内剥離術やステント留置
・(頭蓋内脳血管の狭窄あり)tPA静注療法や脳アンギオ
梗塞巣や狭窄部位によって治療法が異なります。
・抗血小板薬と抗凝固薬の点滴治療
急性期は脳の血流を維持するために血圧は高めに維持し、ベッドをフラットな状態で症状安静となります。
・頸動脈狭窄症を伴っている場合
薬物療法のみでは再発予防が不十分なため頸動脈内膜剥離術やステント留置によって狭窄部位の血管を広げ血流を確保する治療を行います。
・頭蓋内脳血管の狭窄の場合
発症数時間以内の超急性期だと、tPA静注療法もしくは脳アンギオ(血栓回収療法・血管拡張術・ステント留置など)という梗塞部を直接的に解除する治療を行います。
tPA静注療法とは
tissue-plasminogen activator:組織プラスミノゲン活性化因子のことで、プラスミノゲンという血栓を溶かす作用を強力にすることで血栓をターゲットに絞り働きかけ、溶かす治療です。
発症後3時間以内に投与を開始します。
最初に総量の10%を静脈から急速投与し、残りを約1時間かけて投与します。
投与開始後24時間は出血の危険性が高く、36時間は急変する可能性があるのでICUなどで管理します。
出血リスクが高いので頭蓋内出血病変の既往がある人、直近で手術を受けている人、採血データで易出血リスクがある人は使用禁忌です。
さらに発症後、3時間以上経過した場合も脳出血を合併するリスクが高まるので治療適応になりません。
脳アンギオとは
大腿動脈より直径2㎜程度のカテーテルを挿入し、造影剤を血管内に投与しながら透視していき、血管走行を確認します。
梗塞や狭窄部までカテーテルを進め、目的地にステントを留置し、細くなった血管を広げる処置です。
低侵襲のカテーテル治療で近年発展してきています。
脳梗塞の種類:心原性脳梗塞
心臓にできた血栓が剥がれ、頸動脈や椎骨動脈など脳へ栄養を運ぶ大血管を塞ぐものです。
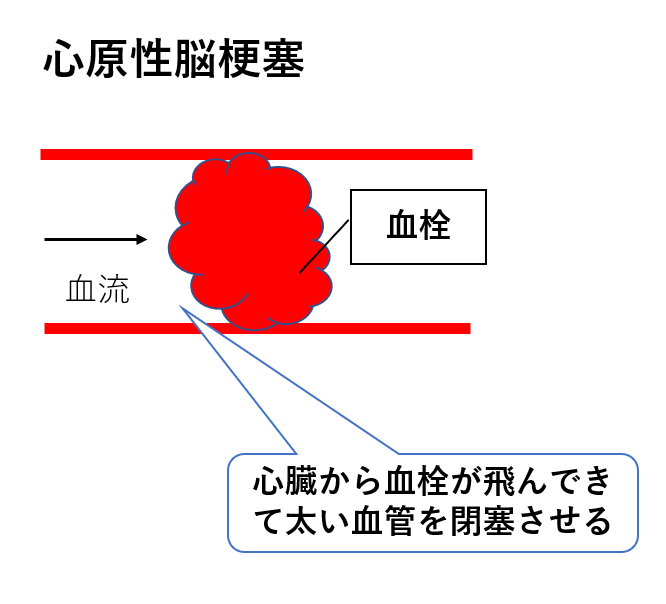
心臓が正常なリズムで動いていれば、この脳梗塞を発症することはありませんが、心房細動、弁膜症、心筋梗塞、心筋症などが既往にある場合は心臓に血栓を形成する可能性があります。
脳梗塞の中の20~25%を占め、急に太い血管へ血栓が飛んで梗塞を引き起こすので側副血行路を作る猶予もないので症状が早急かつ重度に出現しやすいです。
心原性脳梗塞の症状
感覚障害や麻痺、高次機能障害
重度の場合、意識障害をきたし死に至る可能性あり。
心原性脳梗塞の治療
発症後3時間以内であればtPA療法の適応です。
tPA療法で効果がない場合は脳血管治療を行うことが推奨されています。
発症時間に関係なく抗凝固療法が基本となり、全例に行います。
急性期はヘパリン、慢性期はワーファリンという内服へ切り替えます。
心原性脳梗塞に脳出血を合併することがある
心原性脳梗塞に限り、梗塞巣が完成していた血管に血流が流れ始めると出血をきたすことがあります。
これを、出血性梗塞と呼び、脳梗塞の治療により出血リスクが高くなっているので微細な出血であっても拡大することもあるので注意が必要です。
出血性梗塞では脳梗塞と脳出血を同時に起こしている状態になるので血圧管理が非常に重要です。
出血リスクが高ければ血圧は低め、梗塞が広範囲の場合は血圧高めを維持することになるでしょう。
【余談】ワーファリンに代わる薬の誕生
ワーファリンは相互作用を示す内服が多かったり、内服量の調整を適切に行う必要があること、出血リスクが高いなどデメリットもあります。
そこで、非弁膜性心房細動の場合はNOACと呼ばれる新規経口抗凝固薬(ダビガドラン、リバーロキサバン、アピキサバン、エドキサバン)の処方が始まりました。
ワーファリンよりも出血リスクは低く量の調整も不要で相互作用を示す薬も少ないというメリットもある一方で1回飲み忘れで効果が切れることや値段が高いなどデメリットもあります。
救急看護師の対応
救急外来
麻痺やしびれを訴えて搬送された時は脳梗塞の可能性を念頭に置きます。脳の虚血状態になると梗塞巣が拡大する可能性があるので、ベッドはフラット、血圧は高めを維持します。
まずバイタルサイン測定、意識レベルの確認、瞳孔所見の確認をし、頭部CT・MRIへ出棟します。
救急部ICU
超急性期や心原性脳梗塞の広範囲梗塞などtPA療法や脳アンギオの適応となる場合や受傷後3時間以上経ち、上記の治療はできないが急変する可能性が高い患者が入院対象となります。
治療のため出血リスクが高くなるので、脳出血の合併を考慮し意識レベルの低下や血圧上昇に注意が必要です。
救急病棟
主に薬物治療が中心になります。ベッドフラットと血圧管理に努め、経過に応じて離床援助を行います。できるだけ後遺症が残らないようにベッドアップが可能となれば早急にリハビリ介入を開始した方がよいでしょう。
指鼻試験やバレー徴候は各勤務帯で確認することで梗塞巣が拡大したサインに気づくことができるので欠かさずチェックします。



コメント
[…] 脳ヘルニアの原因である脳出血、脳腫瘍、頭蓋骨骨折などの脳疾患や外傷により救急外来に搬送されることは多々あります。これらの疾患が重篤な場合は搬送時にすでに脳ヘルニアを合併していることもありますが、一般的には頭蓋内圧亢進症や脳ヘルニアは脳疾患の合併症という認識です。 救急外来での初期治療は原疾患が優先となります。詳細は、脳内出血や脳梗塞の記事を参照してください。 […]
[…] 心不全の場合はこちらを参照してください。心原性脳梗塞の場合はこちらを参照してください。 […]