人間が1番苦痛を感じるものは何でしょうか?
それは「呼吸苦」です。理由は死を連想させるからです。
近年、喫煙に厳しい世の中になってきており、禁煙ブームなんて言われていますが、それでもヘビースモーカーの方はいますよね。
特に働き盛り~高齢の方が多いでしょう。
たばこを吸い続けると、慢性閉塞性肺疾患(COPD)になりますよ。
H30年7月に他界された桂歌丸さんは最期、この病気で苦しんだそうです。
1日50本以上たばこを吸う生活を50年以上続けてきたと…肺はきっとボロボロだったでしょう。
たばこは百害あって一利なし!これを読むと禁煙したくなるはずです
慢性閉塞性肺疾患(COPD)とはどんな病気でしょうか
進行性の疾患で、徐々に呼吸が苦しくなる病気です。(肺は一度ダメージを受けると元には戻りません)
タバコの煙に含まれるニコチンなどの有害物質を長期間吸い込むと、肺に炎症が起きます。長期間というのがキーワードです。
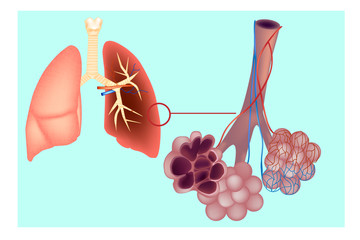 気管支の先にあるぶどうの房のような形をした肺胞という場所で酸素と二酸化炭素の交換を行っています。
気管支の先にあるぶどうの房のような形をした肺胞という場所で酸素と二酸化炭素の交換を行っています。
そして、二酸化炭素は呼吸によって外へ吐き出し、身体に溜まらないようになっています。
しかし、長期間の喫煙により、肺の炎症が慢性化すると、肺胞が破壊されたり、中身が空洞になり、萎んだ風船のようになっていきます。
この状態になると肺胞は機能しなくなります。酸素は取り込みにくく、二酸化炭素は吐き出しにくくなり、これがまさに肺気腫の状態です。
また、長期間の喫煙により気管支にも炎症が及び、気管支の通り道が狭くなってきて、痰が詰まりやすく、空気の流れが悪くなります。
これが慢性気管支炎の状態です。
肺気腫+慢性気管支炎=慢性閉塞性肺疾患(COPD)
と、医療界では表現されます。
簡単に言うと、酸素も取り込めないし二酸化炭素も吐けないから呼吸が苦しいということです。
慢性閉塞閉塞性肺疾患(COPD)で起こる症状
- 労作時の呼吸苦
- 痰貯留や増加
- 慢性的な咳
- 体重減少
長い時間をかけて進行す病気なので初期段階では自覚症状はないでしょう。
また、上記の症状はCOPDではなくても風邪や喘息などでも起こり得るので、COPDと判断しにくいと思います。
じわじわと痰が増えたり、休憩しないと運動できなくなるなど徐々に悪化していく進行性の病気のため、身体はその状態に慣れていき、苦しくなっても痰が増えてもある程度のレベルまでは順応できます。
そのため、尚更COPDは自覚しづらいのです。
慢性閉塞性肺疾患(COPD)の1番の原因【禁煙】
 繰り返し言いますが、1番の原因は喫煙です。
繰り返し言いますが、1番の原因は喫煙です。
それ以外にもPM2.5や粉塵、外気ガスなど有毒ガスを長期間吸うことでCOPDになる可能性はありますが、今の日本では…喫煙以外は考えにくいです。
喫煙は百害あって一利なしですからね!
慢性閉塞性肺疾患(COPD)と診断されるまでの検査

- 呼吸状態
- 胸部X線
- 胸部CT
- 肺機能検査
- 動脈血ガス(血中酸素・二酸化炭素飽和度やpH)
診断に最も有効なのは肺機能検査です。
肺機能検査では
- 肺活量
ゆくっりと吐き切り、ゆっくりと胸いっぱいに吸い込んだところまで吸える量を測定します。COPDになると標準値よりも低下します。 - 努力肺活量
最大限吸い込んだ空気を、できるだけ勢いよく吐ききるまでの量を測定します。COPDになると吐く能力が下がっているので、肺活量よりも低くなるという特徴があります。 - 1秒率
COPDの診断で最も重要な項目です。努力肺活量の検査の際、最初の1秒間にどれだけ吐くことができたかを測定します。COPDの場合は標準よりも低い値になります。気管支拡張薬の吸入をした前後で測定して判断する場合もあります。 - 肺拡散能
身体の中にどれだけ酸素を取り込むことができるかという指標です。
COPDになると、低下します。
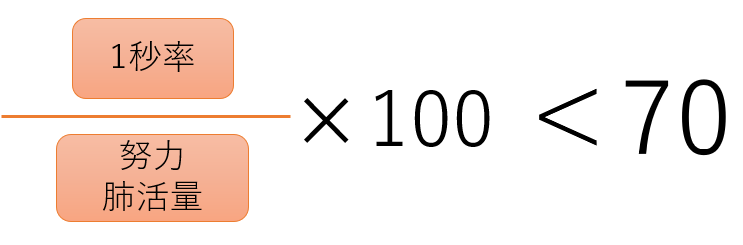
診断基準に左のような指標があります。この場合、COPDを強く疑います。
慢性閉塞性肺疾患(COPD)の治療~ベースは禁煙~
禁煙
禁煙は当たり前です。
根本的な原因である喫煙をやめなければ、悪化する一方です。
ただ、残念ながらCOPDと診断されても、たばこには依存性があるので禁煙できない人も大勢います。
そんな人には禁煙外来で医師の管理の下、強制的に禁煙することをお勧めします。
薬物療法
- 気管支拡張薬
COPDは気管支や肺胞など細く小さい部分の通りが狭くなっている状態なので、その狭窄部位を広げるための薬です。
通り道が広がれば、吸ったり吐いたりが楽になるので呼吸苦の軽減につながります。
- ステロイド
COPDは自覚症状が乏しいと言いましたが、何がきっかけで診断されるかと言うと、感染症です。
COPDの人が風邪やインフルエンザなど一般的な感染症になった場合、呼吸状態が急激に悪くなり、救急搬送されるというケースが非常に多いです。これをCOPDの急性増悪と言います。
感染症が契機になるので冬になるとCOPDの搬送患者が増加します。
炎症を抑えるために、ステロイドを短期間で大量に投与するステロイドパルスという治療を行い、炎症を沈め呼吸状態を改善します。
- 去痰剤など症状に応じて
COPDの患者はネバネバの切れが悪い痰が増え、咳の力も下がっているので自分で吐き出すことができず、喉につっかえたような状態になりやすいです。
そのような場合は去痰剤を内服し、痰切れをよくします。
酸素療法
酸素が吸えなくて苦しいなら酸素を投与すればよいと思いますよね。
実はこれが落とし穴で、命とりになります。
COPDになると酸素は吸えないし、二酸化炭素を吐き出す能力も低下します。
酸素だけ投与すると、低酸素血症は改善するかも知れないけど、体内に二酸化炭素は増加し、十分に吐き出すことができず溜まってきます。
吐けないと吸うこともできないので、いずれは酸素を吸うことも難しくなり、さらに高二酸化炭素血症により意識を失います。
これをCO2ナルコーシスと言い、COPDの人に最も注意が必要な合併症です。
治療の際、慎重に酸素投与量を調整します。
在宅酸素療法(HOT)
街中で酸素を押しながら歩いている人を見かけませんか?
あれが、在宅酸素療法です。
在宅酸素療法については後ほど、詳しく取り上げます!
呼吸リハビリテーション
腹式呼吸をすると、二酸化炭素を吐き出しやすく、呼吸のエネルギー消費も少ないと言われていますが、特に女性は腹式呼吸をしている人が少ないそうです。
呼吸療法士・理学療法士という専門の方がついて教えてくれます。
この呼吸法を日常生活でも意識するだけで、呼吸苦は減ります。
栄養・食事療法
呼吸や咳をするとけっこうな量のエネルギーを消費します。
オセロの松嶋直美さんが番組でCOPDの可能性が高いと診断されていましたが、やせてますよね。桂歌丸さんも、大変細かったです。
このように、肺の機能が低下している人は呼吸をするのにエネルギーを消費するので、痩せやすく、低栄養の人が多いです。
呼吸をするときの筋肉を低下させないために高蛋白質の食事や、少食な人は食事回数を増やすなどエネルギー摂取に努めましょう。
感染症予防
治療のステロイドのところで説明した通り、COPDの人は感染症には要注意です。感染症がきかっけで呼吸状態が著しく悪くなることが本当に多いです!
インフルエンザや肺炎球菌はワクチン摂取が可能なので、ぜひ受けて下さい。
また、日ごろから予防行動として、外出から帰ってきたらうがい手洗いをする、こまめに水分を補給する、人込みに行くときはマスクをするなど、自分で心がけて下さい。
在宅酸素療法(HOT)について
COPD以外の呼吸器疾患の患者も対象になりますが、名前の通り、在宅でも酸素投与しながら生活をしましょうという治療になります。
目安として

Ⅲ度以上の人が在宅酸素療法の対象となります。
在宅酸素療法に必要な機械の説明
在宅での酸素療法では、酸素濃縮装置や酸素ボンベに鼻カニューレという管を繋いで、鼻から酸素を吸入します。
酸素濃縮装置
 室内にいるときに使用します。
室内にいるときに使用します。
これは、室内の空気から酸素を濃縮する装置です。空気は20%酸素、80%が窒素ですが、この装置は窒素を取り除いて90%の濃度の酸素を供給することができます。
点検は必要ですが空気がある限り酸素供給が途絶えることはありません。
ただし、3~5Lの容量なので大きく電気を必要とするので、室内しか使えません。
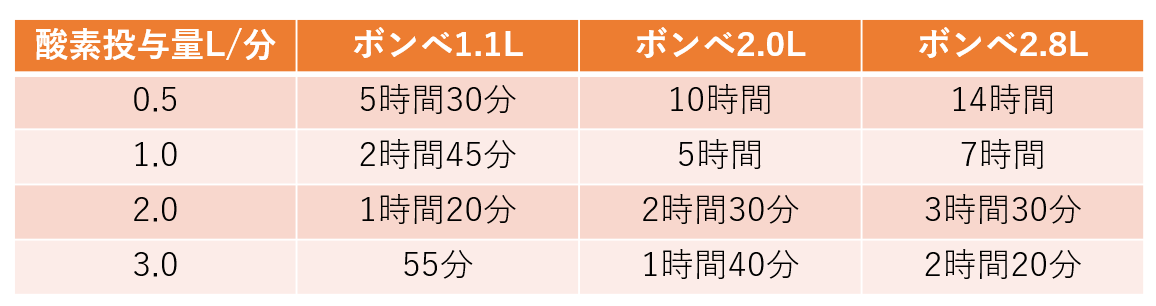
酸素ボンベ
外出時や災害など急な事態に備えて、常備しておく必要があります。ボンベの中にはすでに90%濃度の酸素が充満されていますが、量に制限があるので残量を確認しながら使う必要があります。
使用時間は以下の通りです。
ボンベの大きさと酸素投与量の具体的な計算方法は

こんな計算式になります。(覚える必要はありません)
ここで注意してほしいことは計算では表の通りになりますが、実施はボンベが空になるまで使うことは難しいので1~2割短い時間だと考えて行動して下さい!
また、使用しているボンベでどれくらいの時間酸素が吸えるか、必ず業者の方に尋ねてメモをしておきましょう。
ボンベの運び方は2通りあり、リュックサックのように背中に背負うものやキャリーケースのように車輪がついているので引きずって歩くこともできます。
パルスオキシメーター
 酸素飽和度を測定し、呼吸状態を評価する指標になります。
酸素飽和度を測定し、呼吸状態を評価する指標になります。
爪に特殊な赤外線を当てて測定するので指に挟んで使用します。
健康な人の場合、正常値はSPO2=97%以上ですが、COPDの方は90%前後が目標値になるでしょう。
在宅酸素療法の注意事項
最も怖いのが火災です。
酸素濃縮装置や酸素ボンベと火は最低でも2m離さないといけません。
タバコは言語道断ですが、自宅の中にストーブやガスコンロなど引火する可能性があるものがいくつかあります。この装置自体が燃えるわけではなく、高濃度の酸素を供給しているので、火を炎上させ、火事になる危険があります。
業者の方が設置をするときに、火の元から離れた安全な位置に設置してくれますが、例えば、鍋をしようとして置き型ガスコンロを使用する時などは自分で注意する必要があります。
正直、在宅酸素療法をしている人は、自宅で火が直接でるものは使用せず全てIHや電気に変えた方が安全です。
在宅酸素療法を導入する手順
- 医師の診察で在宅酸素療法の適応かどうか診断します。
- 投与量を決定します。(安静時と運動時など量を変更することも多いです)
- 酸素供給機器の設置や導入。注意点などの説明を受けます。
- 月に1回以上、外来または往診で診察します。
高濃度酸素装置や酸素ボンベは病院から借ります。
その設置や点検作業、使い方の説明などは業者の方がしてくれます。
在宅酸素療法にかかるお金の話
保険診療
在宅酸素療法は保険対象の治療です。
そのため年齢や収入により負担額は異なりますが、高額医療費制度も受けることができます。
酸素濃縮装置やボンベなど毎月かかる費用なので保険診療であっても決して安いとは言えませんが、他にも医療や生活のサービスを受けることができます。
障害者手帳の受給
呼吸状態に応じて障害級数が決まりそれに応じた社会支援を受けることができます。

(呼吸機能の障害には2級という分類はありません)
障害の程度により級数が決まり、級数に応じて以下のような社会サービスを受けることができます。
例)
- 鼻カニューレの貸与
- タクシー券の配布
- 公共交通機関の割引券
- 住民税の控除
など。
地域によってサービスは多少異なるようですが、生活に便利な支援があります。
介護保険
65歳以上の方は介護保険の受給の対象者です。
在宅酸素療法の方は要介護者となり、状態に応じて要介護1~5までに分類されます。
要介護の中で介護保険サービスを受ける場合は保険負担額と同じ割合の支払いで介護を受けることができます。
例)
- 往診サービス
- 訪問看護サービス
- 訪問入浴介助サービス
- 訪問リハビリ
- デイケア
- 介護用品の貸出
- 在宅改築の援助
など。
組み合わせは自由で、個人に必要なサービスを介護保険の範囲内でケアマネージャーという方が計画してくれます。
慢性閉塞性肺疾患(COPD)で起こりやすい合併症
COPDで呼吸状態も良くない上に、その他の部位にも悪影響を及ぼすことがありますので、頻度が高く注意が必要なものを抜粋しています。
虚血性心疾患
心筋梗塞や狭心症のことです。
COPDの方は動脈硬化を患っており、血管の弾力が低下している人が多いです。
また、呼吸が苦しいので自然と呼吸回数が多くなり、その分、心臓の負担が大きくなります。
骨粗鬆症
COPDの原因が長年の喫煙ということなので、高齢者が多いです。また、呼吸にエネルギーを使い低栄養になっている人も多いので骨がもろくなりやすいです。
抑うつ
最初に述べた通り、呼吸苦は死を連想させ、辛く不安が高まることが考えられます。
また、禁煙や在宅酸素療法、呼吸リハビリなど患者が頑張ることも多く、生活スタイルも変化しますのでストレスを抱えることも多いです。